睡眠時無呼吸症候群は放置しない!重症化すると命に関わる危険な病気

目次
【2023年12月26日更新】
睡眠時無呼吸症候群は、寝ている間にしばしば呼吸が止まってしまう病気ですが、放置すると重症化し、最終的には命にかかわる危険な合併症を引き起こすことがあるのをご存知ですか?
多くの人にとってあまり聞き馴染みのない病気かもしれませんが、そのリスクや危険性は多くの専門家によって指摘されています。そして、決して特定の人だけがかかる病気ではなく、健康な人でも十分発症する可能性があります。
この記事では、睡眠時無呼吸症候群の基本情報とあわせて、放置するとどのような病気を引き起こすのかわかりやすく解説していきます。最後に、睡眠時無呼吸症候群の根本治療を目指せる方法についてもご紹介するので、ぜひ参考にしてください。
睡眠時無呼吸症候群とはどんな病気?
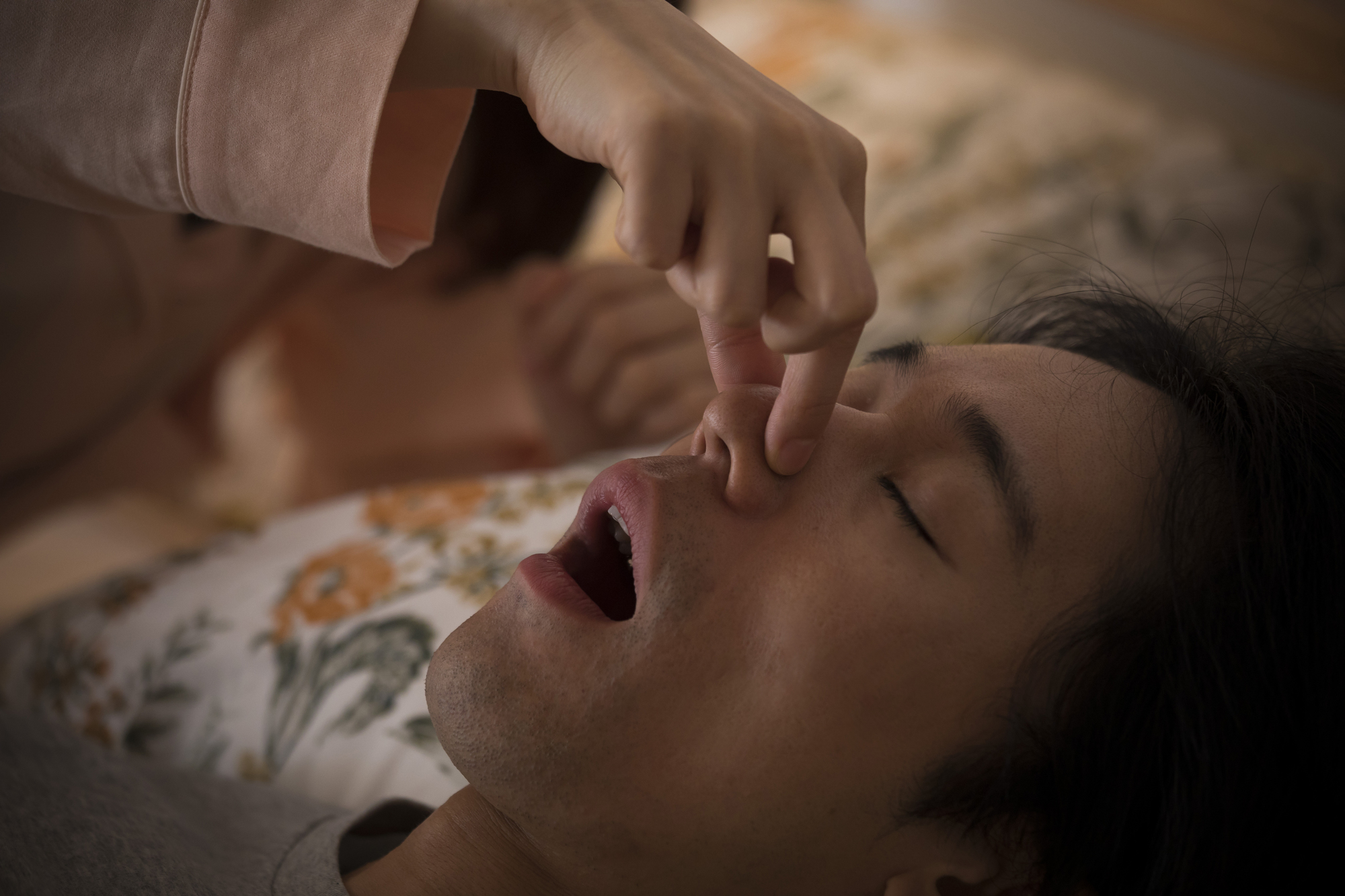
はじめに、睡眠時無呼吸症候群とはどのような病気なのか、症状や発症しやすい人の特徴について解説します。
睡眠時無呼吸症候群とは
睡眠時無呼吸症候群(SAS:Sleep Apnea Syndrome)とは、何らかの原因で睡眠中に気道が狭くなり、しばしば呼吸が止まってしまう(無呼吸状態になる)病気です。
近年、睡眠時無呼吸症候群の罹患者は増加傾向にあり、2019年の報告では日本の患者数は940万人以上と推計されています。中には検査や治療を受けていない人もいるため、実際の患者数はもっと多いとする報告もあります。
今や、睡眠時無呼吸症候群は「現代病」といっても過言ではありません。
主な症状
本来、人間にとって睡眠とは、日中に活動して疲労した脳と体を休ませるためのものです。しかし、睡眠時無呼吸症候群になるとその睡眠中に呼吸停止が繰り返されることで酸素不足に陥り、十分な休息を取ることができなくなります。
その結果、強い眠気や倦怠感、集中力低下などが引き起こされ、さまざまな日中の活動に影響が生じます。主な症状については、以下の通りです。
<寝ている間>
・睡眠中はほぼ毎回いびきをかく
・家族に指摘されるほど大きないびきをかく
・呼吸が止まる
・息苦しさを感じる
・寝ている間によくむせる
・尿意で何度も目が覚める
・寝汗をかく
・寝相が悪い
<起床時・活動している間>
・起きると喉がすごく乾いている
・熟睡感がない
・寝た気がしない
・倦怠感がある
・強い眠気を感じる
・集中力が続かない
より詳細な解説は、下記記事に記載しているので、ぜひ参考にしてください。
こんな人は特に注意!
睡眠時無呼吸症候群は、次のような特徴を持つ人が発症しやすいとされています。
・肥満体型
・首が短くて太い
・下顎が小さくて、奥まっている
・小顔
・飲酒、特に寝酒をよくする
・喫煙
・男性、特に40代〜60代の中年世代
・閉経後の女性 など
どうして睡眠時無呼吸症候群は放置してはいけないの?

一見、寝ている間にいびきをかいているだけに思える睡眠時無呼吸症候群ですが、なぜこれほどまでにその危険性が強調されているのでしょうか?
放置すると合併症を引き起こす可能性が上がる
無呼吸症候群を放置すると、低酸素状態に陥ることから高血圧や心不全などの合併症を引き起こす可能性が高まります。
また、放置すると最悪死亡する可能性もあります。死亡するといっても、呼吸が止まることで「窒息死」するわけではありません。睡眠時無呼吸症候群が最悪死に至るのは、無呼吸が死亡率の高い心筋梗塞や脳卒中などの合併症を、次々と引き起こしてしまうことに由来します。
睡眠時無呼吸症候群の人が合併症を引き起こす割合
OSAS患者は、血管障害性疾患での死亡率が高くなります。
特に、重度の症状を放置していた場合、9年後には約4割が脳梗塞や心筋梗塞によって死亡に至る調査結果もあるため、早期の診断と治療が必要です。
高血圧
睡眠時無呼吸症候群が慢性化すると、高血圧を発症します。
無呼吸状態に陥った脳は、酸素が足りないことを感知すると覚醒し、呼吸を再開させます。このとき、交感神経を優位にさせて血流を活発にすることで酸素不足を解消しようとしますが、同時に血圧も上昇します。
この一連のパターンが、呼吸が止まるたびに繰り返されることで血圧の上昇が続き、高血圧になるのです。
睡眠時無呼吸症候群が高血圧を発症するメカニズムについては、次の記事でも解説しています。
糖尿病
無呼吸は、糖尿病をはじめとした生活習慣病の発症や悪化にもつながります。
詳しいメカニズムはまだ明らかになっていませんが、無呼吸による低酸素状態と正常な酸素状態が何度も繰り返されることや、無呼吸から呼吸を再開する際の中途覚醒が糖代謝異常に何らかの影響を及ぼし得ることなどが指摘されています。
また、前述した高血圧が糖尿病発症リスクを高めるとも考えられています。
詳細は下記記事にて解説しているので、ぜひ参考にしてください。
慢性腎臓病
無呼吸により血流が悪くなると、慢性腎臓病の発症につながります。
慢性腎臓病は、腎臓の機能が長期的に低下する病気で、進行すると透析や移植が必要になります。また、両者が併発している場合、死亡リスクも上昇すると指摘されているため、定期的な健康診断による早期の発見が大切です。
虚血性心疾患
虚血性心疾患は、心臓の血管が詰まったり狭くなったりして、心筋に十分な酸素が届かなくなる病気です。
無呼吸が続くと、酸素の不足や途中覚醒が生じることがあり、これにより交感神経活動が活発になります。交感神経の過度な活動は、心臓に追加のストレスを与え、虚血性心疾患の発症リスクを増加させる可能性があります。
心不全
高血圧の慢性化は、心不全の発症にも影響を与えます。
例えば、高血圧が進行して血管に強い負荷がかかり続けると、血管が脆くなって「動脈硬化」が起こります。この動脈硬化が心臓の冠状動脈で発生し、血管が狭くなると「狭心症」、詰まると「心筋梗塞」に発展します。
この両者は、発症したら速やかに処置しなければ心不全に陥る可能性が非常に高い病気です。
不整脈・突然死
無呼吸状態が続くと、不整脈・突然死のリスクを高めます。
原因は、呼吸が止まったり浅くなったりを繰り返すことによる血中の酸素濃度の低下で、症状を放置していると心臓に負荷がかかりやすくなります。
また、呼吸が再開する際に血圧が急上昇すると、血管が傷つき不整脈を引き起こすのです。
脳血管障害
睡眠時無呼吸症候群は、脳への酸素供給も低下させます。
酸素不足により、血管に大きな負荷がかかったり自律神経バランスが崩れたりすることで、脳梗塞や脳出血などを引き起こし、脳血管障害に発展すると考えられています。
大動脈疾患
無呼吸による高血圧は、大動脈疾患の発症リスクを高めます。
大動脈疾患にかかると、突然強い痛みが胸や背中に走り、大動脈解離を引き起こす可能性も高くします。大動脈解離の痛みは想像を絶するほどの強さで、人によってはショック死に至るケースもある病気です。
また、睡眠時無呼吸症候群によるストレスも発症原因と指摘されているため、早期の予防が大切です。
肺高血圧
睡眠時無呼吸症候群を放置すると、肺高血圧のリスクを高めます。
無呼吸状態に陥ると、呼吸を再開させようと脳が一時的に覚醒します。この状態を夜間に何度も繰り返すことで、肺動脈の流れが悪くなってしまうのです。
また、肺高血圧が進むと、心臓に過度な負担がかかり右心不全などの障害に発展します。
参考
・第48回 日本 老年 医学会学術集会 記録|j-stage
睡眠時無呼吸症候群はどうやって治療するの?
こうしたさまざまな合併症を引き起こし、突然死につながる危険性もある睡眠時無呼吸症候群ですが、医療機関で適切に治療をすれば改善を目指すことができます。
検査について
医療機関を受診すると、睡眠時無呼吸症候群の診断をするために検査を行います。主な検査の流れは、次の通りです。
1.問診
2.簡易検査(スクリーニング検査)
3.精密検査
まずは、問診です。昼間の眠気や既往歴、体調変化、無呼吸症候群に特徴的ないびきの有無などの確認を重点的に行います。
問診で無呼吸の疑いがあると判断された場合は、簡易検査(スクリーニング検査)を行います。この検査では、自宅で普段と同じように寝てもらい、いびきや呼吸の状態から無呼吸の可能性を調べます。
簡易検査は基本的に自宅で行い、医療機関からレンタルした検査機器を自分で取り付け、その後返却して検査結果を確認します。
この検査の結果、AHI(無呼吸低呼吸指数:1時間あたりの無呼吸と低呼吸の出現回数)が40以上だと、その場で睡眠時無呼吸症候群と診断されます。
簡易検査の結果が40未満の場合や、より詳細な検査が必要と判断された場合は、精密検査に進みます。
精密検査で行われる終夜睡眠ポリグラフィーは、医療機関に一泊して行い、いびきや呼吸状態に加えて血中酸素飽和度、胸部腹部の動き、脳波、心電図などの測定も行います。
検査の結果、AHIが5以上だと睡眠時無呼吸症候群と診断されます。
CPAP治療が基本
検査を受けた結果、睡眠時無呼吸症候群だと診断されると、多くの場合「CPAP治療」が行われます。
「CPAP(シーパップ):経鼻的持続陽圧呼吸療法」とは、鼻に装着したマスクから空気が送り込まれ、睡眠中の気道を開存させる治療法です。睡眠時無呼吸症候群の治療の第一選択肢とされ、多くの医療機関で実施されています。
また、この治療に必要なものは基本的にCPAP装置のみで、薬を服用したり投与したりする必要がないため、医学的知識のない一般の人でも安心して使用することができます。
ただしCPAP治療にはデメリットも…
ただし、マスクから空気が送り込まれるのに慣れる必要があったり、持ち運びに不便だったりと、CPAP治療にはデメリットも多いのが現状です。
また、CPAP治療はあくまでも対症療法で、完全に無呼吸を治療できるわけではありません。そのため、睡眠中は必ずマスクをつけなければならず、終わりの見えない治療にストレスを感じる人も少なくありません。
より詳細な治療内容は、下記記事に記載しているのでぜひ参考にしてください。
パルスサーミアなら根本治療を目指せる
こうしたCPAP治療をはじめとしたさまざまな治療法の中で、根本治療を目指せる治療法があります。それが、当院で実施しているパルスサーミア治療です。
パルスサーミアとは
パルスサーミア治療とは、特殊なレーザーを喉の口蓋垂(こうがいすい)や軟口蓋(なんこうがい)に当てることで粘膜を引き締め、睡眠中の気道の閉塞を解消する治療法です。
「えっ、喉にレーザーを当てるの?」と不安になった方もいるでしょう。しかし、このパルスサーミアで使用するレーザーは表面を傷つけることなく、粘膜だけを引き締める画期的なレーザーです。
そのおかげで、治療に伴う出血がないのはもちろん、痛みもほぼありません。また、治療後のダウンタイムも数日で済むので、食事制限や日常生活の制限などもなく、患者様の負担を最小限にすることができます。
加えて、施術に要する時間は約15分程度なので、日帰り手術が可能です。日中は忙しくて治療に通えないサラリーマンや主婦の方でも、自分の都合の良い時間に治療を受けることができます。
当院での治療をお考えの方は
これまで当院では、数多くの患者様にパルスサーミア治療を実施し、その効果を実感していただいています。
当院での治療をご希望の方は、ぜひ一度無料カウンセリングにお越しください。専門知識を持ったスタッフが、治療に関する疑問や不安に思われることについて丁寧にお答えいたします。
本記事の最後に予約フォームを設置しておりますので、ぜひそちらからご予約ください。
まとめ
今回は、睡眠時無呼吸症候群を放置するとどのようなリスク・危険性があるのか解説しました。
睡眠時無呼吸症候群は、一見すると寝ている間にいびきをかいているだけに見えますが、実際は高血圧や脳卒中、心臓病といった命を脅かす危険な病気を次々と引き起こすとても怖い病気です。
家族からいびきを指摘されたことがあるという人は、すでに無呼吸を発症している可能性があるので、速やかに医療機関を受診するようにしてください。





